Odkrywanie roli EDI w nowoczesnej opiece zdrowotnej – jak to działa i dlaczego ma to znaczenie dla firm
Opublikowany: 2024-04-04W opiece zdrowotnej zarządzanie rozległymi i zróżnicowanymi zbiorami danych stanowi poważne wyzwanie. Informacje rozproszone w wielu systemach, w różnych formatach i często niedostępne dla kluczowych interesariuszy sprawiają, że skuteczna komunikacja i podejmowanie decyzji stają się trudne. Ten fragmentaryczny krajobraz danych zwiększa ryzyko błędów i utrudnia terminowe świadczenie opieki, wpływając na wyniki pacjentów i efektywność operacyjną.
Jednak pojawienie się elektronicznej wymiany danych (EDI) zmieniło ten scenariusz. EDI w służbie zdrowia standaryzuje formaty i protokoły danych, usprawniając komunikację i wymianę danych pomiędzy podmiotami.
EDI zapewnia ponadto bezproblemową interoperacyjność pomiędzy różnymi systemami, zapewniając ujednoliconą platformę do elektronicznego przesyłania dokumentacji pacjentów, informacji rozliczeniowych i innych krytycznych danych.
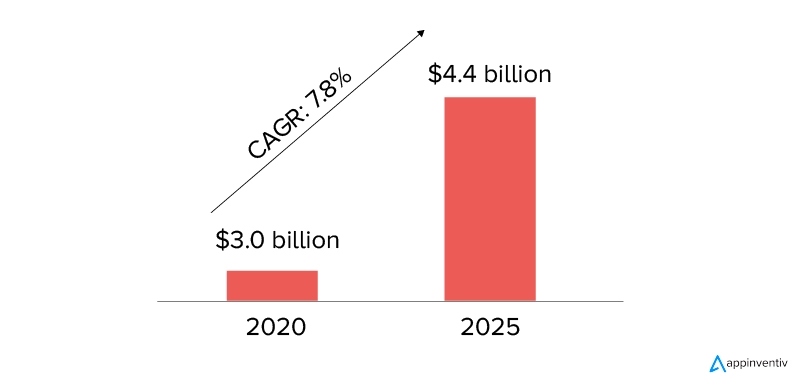
Według raportu Markets and Markets przychody światowego rynku EDI w służbie zdrowia w 2020 r. oszacowano na około 3,0 miliardy dolarów i oczekuje się, że do 2025 roku osiągną 4,4 miliarda dolarów, przy CAGR na poziomie 7,8% w okresie prognozy od 2020 do 2025 roku.
W tym artykule zagłębimy się w zasadniczą rolę elektronicznej wymiany danych (EDI), badając, jak działa EDI w opiece zdrowotnej. Odkryjemy jego zalety, znaczenie operacyjne i możliwości transformacyjne, podkreślając, w jaki sposób ułatwia on płynną komunikację między stronami zainteresowanymi opieką zdrowotną. Ponadto na tym blogu omówimy także jego wydajność, dokładność i nie tylko, pokazując jego kluczową rolę w optymalizacji przepływów pracy w opiece zdrowotnej.
Znaczenie EDI w opiece zdrowotnej
EDI jawi się jako kluczowy czynnik ułatwiający usprawniony przepływ informacji i skuteczność operacyjną w dynamicznym obszarze działań związanych z opieką zdrowotną.
EDI znacznie ogranicza błędy ręczne i obciążenia administracyjne poprzez cyfryzację i standaryzację wymiany krytycznych danych, takich jak dokumentacja pacjenta, roszczenia ubezpieczeniowe i zamówienia. Jego wdrożenie sprzyja płynnej interoperacyjności pomiędzy różnymi systemami, promując współpracę w całym kontinuum opieki zdrowotnej.
Ponadto transakcje EDI w opiece zdrowotnej umożliwiają przedsiębiorstwom skuteczne radzenie sobie ze złożonymi kwestiami, zapewniając jednocześnie doskonałą opiekę nad pacjentem, od przyspieszania cykli przychodów po optymalizację logistyki łańcucha dostaw i zapewnianie zgodności z przepisami.
Co więcej, EDI umożliwia świadczeniodawcom negocjowanie korzystnych umów z płatnikami i efektywne zarządzanie przestrzeganiem umów, co prowadzi do optymalizacji stawek zwrotu kosztów i zwiększenia przychodów.
Co więcej, zwiększając efektywność operacyjną i zmniejszając koszty administracyjne związane z ręcznym wprowadzaniem i przetwarzaniem danych, transakcje EDI w opiece zdrowotnej przyczyniają się do ogólnej rentowności, umożliwiając organizacjom efektywniejszą alokację zasobów i skupienie się na zapewnianiu wysokiej jakości opieki nad pacjentami.
EDI (elektroniczna wymiana danych) i HIPAA (ustawa o przenośności i odpowiedzialności w ubezpieczeniach zdrowotnych) są ze sobą ściśle powiązane w branży opieki zdrowotnej, ponieważ ustawa HIPAA nakazuje stosowanie standardowych formatów EDI w transakcjach elektronicznych. Ze względu na złożoność standardów EDI w ramach ustawy HIPAA, które wymagają głębokiego zrozumienia protokołów regulujących bezpieczną transmisję wrażliwych danych pacjentów, być może konieczne będzie zatrudnienie przez pracowników służby zdrowia wyspecjalizowanych konsultantów ds. aplikacji medycznych.
Konsultanci ci mogą zapewnić zgodność z przepisami HIPAA i usprawnić procesy EDI, chroniąc prywatność pacjentów i zwiększając wydajność operacyjną.
Korzyści z EDI w służbie zdrowia
EDI oferuje liczne korzyści branży opieki zdrowotnej. Ułatwia skuteczną i bezpieczną wymianę informacji pomiędzy podmiotami świadczącymi opiekę zdrowotną, ubezpieczycielami, pacjentami i innymi zainteresowanymi stronami. Odkryjmy!
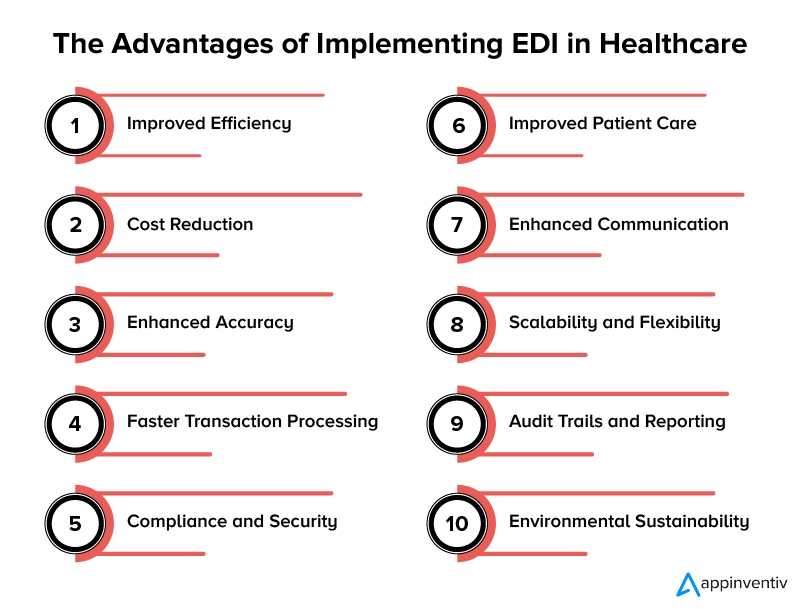
Poprawiona wydajność
Transakcje EDI dotyczące opieki zdrowotnej usprawniają procesy administracyjne poprzez automatyzację zadań ręcznych, takich jak przetwarzanie roszczeń, weryfikacja uprawnień i fakturowanie. Zmniejsza to potrzebę dokumentacji w formie papierowej, minimalizuje błędy i przyspiesza czas transakcji.
Redukcja kosztów
Transakcje EDI w służbie zdrowia pomagają organizacjom obniżyć koszty operacyjne poprzez ograniczenie ręcznego wprowadzania danych, zużycia papieru i wydatków na przesyłki pocztowe. Dodatkowo szybsze rozpatrywanie roszczeń i płatności skutkuje poprawą przepływu środków pieniężnych i zmniejszeniem zapotrzebowania na zasoby kadrowe.
Zwiększona dokładność
Systemy EDI znacząco redukują błędy związane z ręcznym wprowadzaniem danych, takie jak literówki czy nieczytelny charakter pisma. Poprawia to dokładność danych i zmniejsza prawdopodobieństwo odmowy roszczeń i opóźnień w płatnościach.
Szybsze przetwarzanie transakcji
Transakcje EDI w zakresie opieki zdrowotnej są bardzo korzystne ze względu na szybsze przetwarzanie. Elektroniczna transmisja danych pozwala na wymianę informacji w czasie zbliżonym do rzeczywistego, umożliwiając szybsze przetwarzanie transakcji, takich jak zgłaszanie roszczeń, zapytania o kwalifikowalność i awiza przelewów. Przyspiesza to cykle przychodów i zwiększa ogólną efektywność operacyjną.
Zgodność i bezpieczeństwo
Systemy EDI są zgodne ze standardami i protokołami branżowymi, zapewniając zgodność z przepisami dotyczącymi opieki zdrowotnej, takimi jak HIPAA. Co więcej, EDI wykorzystuje mechanizmy szyfrowania i uwierzytelniania w celu zabezpieczenia wrażliwych danych, chroniąc dane pacjentów przed nieuprawnionym dostępem i naruszeniami.
Lepsza opieka nad pacjentem
Wykorzystując transakcje EDI dotyczące opieki zdrowotnej, firmy mogą znacznie poprawić opiekę nad pacjentami. Świadczeniodawcy mogą poświęcić więcej czasu i zasobów opiece nad pacjentami, usprawniając procesy administracyjne i ograniczając formalności. Szybsze przetwarzanie wniosków i płatności zapewnia również terminowy zwrot kosztów, umożliwiając organizacjom opieki zdrowotnej utrzymanie wysokiej jakości opieki.
Ulepszona komunikacja
EDI dla systemów opieki zdrowotnej ułatwia bezproblemową komunikację i współpracę między zainteresowanymi stronami, w tym świadczeniodawcami, płatnikami, aptekami i laboratoriami. Promuje to interoperacyjność i wymianę danych, co prowadzi do lepszej koordynacji opieki i lepszych wyników leczenia pacjentów poprzez większe zaangażowanie pacjentów.
Skalowalność i elastyczność
Systemy EDI są skalowalne i można je dostosować do zmieniających się potrzeb organizacji z branży opieki zdrowotnej, umożliwiając im efektywną obsługę rosnącego wolumenu transakcji i dostosowywanie się do zmian w przepisach lub wymaganiach biznesowych.
Ścieżki audytu i raportowanie
Systemy EDI utrzymują kompleksowe ścieżki audytu i dzienniki transakcji, dostarczając cennych danych do celów raportowania, analiz i zgodności. Umożliwia to organizacjom opieki zdrowotnej monitorowanie działań transakcyjnych, śledzenie wskaźników wydajności i identyfikowanie obszarów wymagających ulepszenia procesów.
Zrównoważony rozwój środowiska
Ograniczając zużycie papieru i promując dokumentację elektroniczną, EDI dla opieki zdrowotnej przyczynia się do zrównoważenia środowiskowego, minimalizując wylesianie, redukując emisję dwutlenku węgla związaną z transportem i chroniąc zasoby naturalne.
Przypadki użycia EDI w opiece zdrowotnej
Elektroniczna wymiana danych odgrywa znaczącą rolę w unowocześnianiu i usprawnianiu różnych procesów w branży opieki zdrowotnej. Oto kilka kluczowych przypadków użycia EDI w opiece zdrowotnej:

Przetwarzanie roszczeń
EDI jest szeroko stosowany do elektronicznego składania i przetwarzania wniosków zdrowotnych pomiędzy świadczeniodawcami, ubezpieczycielami i innymi właściwymi podmiotami. Ułatwia szybsze, dokładniejsze i wydajniejsze rozpatrywanie roszczeń, ograniczając formalności i minimalizując błędy.
Zarządzanie cyklem przychodów
EDI umożliwia organizacjom opieki zdrowotnej automatyzację różnych aspektów cyklu przychodów, w tym weryfikacji uprawnień pacjentów, składania wniosków, księgowania płatności i awizowania przelewów. Pomaga to przyspieszyć ściąganie przychodów i poprawić przepływ środków pieniężnych.
Harmonogram spotkań
Podmioty świadczące opiekę zdrowotną wykorzystują EDI do elektronicznej wymiany harmonogramów wizyt z pacjentami, lekarzami kierującymi i innymi placówkami opieki zdrowotnej. Usprawnia to proces planowania, zmniejsza koszty administracyjne i zwiększa zadowolenie pacjentów.
(Przeczytaj także: Ile kosztuje tworzenie aplikacji telemedycznych?)
Integracja elektronicznej dokumentacji medycznej (EHR).
EDI dla systemów opieki zdrowotnej ułatwia płynną wymianę informacji demograficznych pacjentów, historii chorób, wyników badań laboratoryjnych i innych danych klinicznych pomiędzy systemami opieki zdrowotnej a świadczeniodawcami, zapewniając interoperacyjność z elektroniczną dokumentacją medyczną (EHR). Ta interoperacyjność poprawia koordynację opieki i zapewnia ciągłość opieki nad pacjentem.
Zarządzanie świadczeniami aptecznymi (PBM)
EDI jest wykorzystywane przez apteki, podmioty świadczące opiekę zdrowotną i menedżerów świadczeń aptecznych do elektronicznego przetwarzania zamówień na receptę, weryfikowania uprawnień pacjentów, sprawdzania receptur leków i otrzymywania informacji o płatnościach. Poprawia to efektywność realizacji recept i ogranicza błędy w przyjmowaniu leków.
[Przeczytaj także: Jak opracować oprogramowanie do zarządzania apteką – funkcje, proces, koszty]
Zarządzanie łańcuchem dostaw
Organizacje z branży opieki zdrowotnej wykorzystują EDI do automatyzacji zarządzania zapasami, zaopatrzenia i zadań przetwarzania zamówień związanych z artykułami medycznymi, sprzętem i farmaceutykami. Pomaga to usprawnić cały łańcuch dostaw, zoptymalizować poziom zapasów, obniżyć koszty i zapewnić terminową dostępność kluczowych zasobów.
Rozliczenia i wyciągi z pacjentów
EDI umożliwia elektroniczne generowanie i dostarczanie rachunków pacjentów, wyciągów i przypomnień o płatnościach. Zwiększa to dokładność rozliczeń, przyspiesza cykl rozliczeniowy oraz poprawia komunikację i satysfakcję pacjenta.
[Przeczytaj także: Ile kosztuje zbudowanie niestandardowego oprogramowania do fakturowania medycznego?]
Raportowanie zgodności z przepisami
EDI ułatwia elektroniczne składanie różnych raportów dotyczących zgodności z przepisami, takich jak transakcje objęte mandatem HIPAA, środki raportowania dotyczące jakości i dane z nadzoru zdrowia publicznego. Zapewnia to terminowe i dokładne raportowanie, minimalizując jednocześnie obciążenie administracyjne organizacji opieki zdrowotnej.
Analityka opieki zdrowotnej
EDI dla systemów opieki zdrowotnej obsługuje wymianę standardowych formatów danych, które można wykorzystać do analityki opieki zdrowotnej, zarządzania zdrowiem populacji i celów pomiaru wydajności. Umożliwia to organizacjom opieki zdrowotnej uzyskanie cennych informacji na temat wyników leczenia pacjentów, wzorców wykorzystania i wydajności operacyjnej.
Zarządzanie poleceniami
EDI usprawnia proces wymiany skierowań, dokumentacji klinicznej i informacji o terminach wizyt pomiędzy świadczeniodawcami podstawowej opieki zdrowotnej, specjalistami i innymi podmiotami leczniczymi. Poprawia to koordynację opieki, zmniejsza opóźnienia w skierowaniu i poprawia komfort pacjenta.

Rodzaje transakcji EDI w opiece zdrowotnej
Transakcje EDI w służbie zdrowia odnoszą się do ustandaryzowanej elektronicznej wymiany danych pomiędzy różnymi podmiotami w branży opieki zdrowotnej. Transakcje te są określone przez określone formaty i standardy ustanowione w celu zapewnienia interoperacyjności i spójności. Oto kilka typowych typów transakcji EDI w służbie zdrowia.

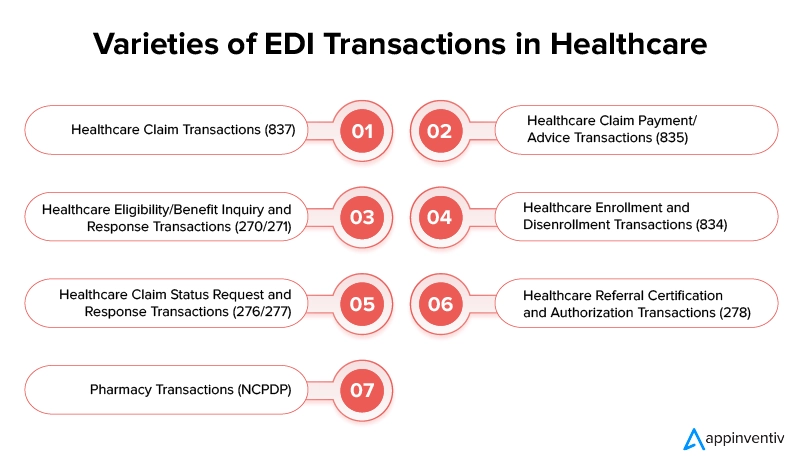
Transakcje roszczeń zdrowotnych (837)
Zestaw transakcji 837 służy do elektronicznego przesyłania roszczeń zdrowotnych od podmiotów świadczących opiekę zdrowotną (takich jak szpitale, przychodnie i lekarze) do płatników ubezpieczeń (takich jak firmy ubezpieczeniowe lub płatnicy rządowi, np. Medicare lub Medicaid). Transakcja ta obejmuje dane demograficzne pacjenta, kody diagnozy, kody procedur i inne istotne szczegóły dotyczące zwrotu kosztów.
Transakcje płatności/porady dotyczące świadczeń zdrowotnych (835)
Zestaw transakcji 835, znany również jako awizo przekazu elektronicznego (ERA), służy do elektronicznego przekazywania płatności za roszczenia zdrowotne i towarzyszących im informacji od płatników do świadczeniodawców. Zawiera kwoty płatności, korekty, przyczyny odmowy i inne informacje związane z płatnościami.
Zapytania dotyczące uprawnień do świadczeń opieki zdrowotnej i transakcje odpowiedzi na nie (270/271)
Świadczeniodawcy korzystają z 270 transakcji, aby zapytać płatników o uprawnienia pacjenta do ubezpieczenia i zakres świadczeń. Transakcja 271 jest odpowiedzią na zapytanie 270 i zawiera informacje o statusie ubezpieczenia pacjenta, świadczeniach i innych szczegółach kwalifikacyjnych.
Transakcje rejestracji i wyrejestrowania z opieki zdrowotnej (834)
Zestaw transakcji 834 służy do elektronicznego rejestrowania i wyrejestrowywania osób fizycznych w planach opieki zdrowotnej. Umożliwia pracodawcom, ubezpieczycielom i administratorom świadczeń przekazywanie informacji o zapisach do planów zdrowotnych.
Transakcje dotyczące wniosków o status roszczeń związanych z opieką zdrowotną i odpowiedzi na nie (276/277)
Firmy z branży opieki zdrowotnej korzystają z 276 transakcji, aby zapytać o status wniosku zdrowotnego złożonego przez płatników. Transakcja 277 jest odpowiedzią na zapytanie 276, dostarczającą informacji o statusie roszczenia, w tym o tym, czy zostało ono rozpatrzone, opłacone, odrzucone czy oczekujące.
Transakcje certyfikacyjne i autoryzacyjne dotyczące skierowań do opieki zdrowotnej (278)
Zestaw 278 transakcji, znany również jako Przegląd usług opieki zdrowotnej – żądanie przeglądu i odpowiedzi, służy do elektronicznej wymiany wniosków o skierowania, certyfikaty i autoryzację pomiędzy świadczeniodawcami a płatnikami. Ułatwia proces autoryzacji świadczeń zdrowotnych, takich jak skierowania do specjalistów, badania diagnostyczne i procedury.
Transakcje apteczne (NCPDP)
Krajowa Rada ds. Programów Leków Na Receptę (NCPDP) ustala standardy dotyczące transakcji związanych z aptekami, w tym roszczeń na receptę, historii leków, weryfikacji uprawnień i dokumentacji wydawania leków. Transakcje te ułatwiają elektroniczną komunikację pomiędzy aptekami, lekarzami przepisującymi leki i płatnikami.
Mówiąc najprościej, transakcje EDI w opiece zdrowotnej pozwalają firmom przyspieszyć cykle płatności, zwiększyć dokładność i zyskać przewagę konkurencyjną. Po zapoznaniu się z rodzajami transakcji EDI w opiece zdrowotnej, przejdźmy do najlepszych praktyk w zakresie tworzenia oprogramowania EDI.
Tworzenie niestandardowego oprogramowania EDI dla służby zdrowia: najlepsze praktyki
Tworzenie niestandardowego oprogramowania medycznego EDI wymaga starannego planowania, dbałości o szczegóły oraz przestrzegania standardów i przepisów branżowych. Oto kilka najlepszych praktyk, które firmy muszą wziąć pod uwagę:
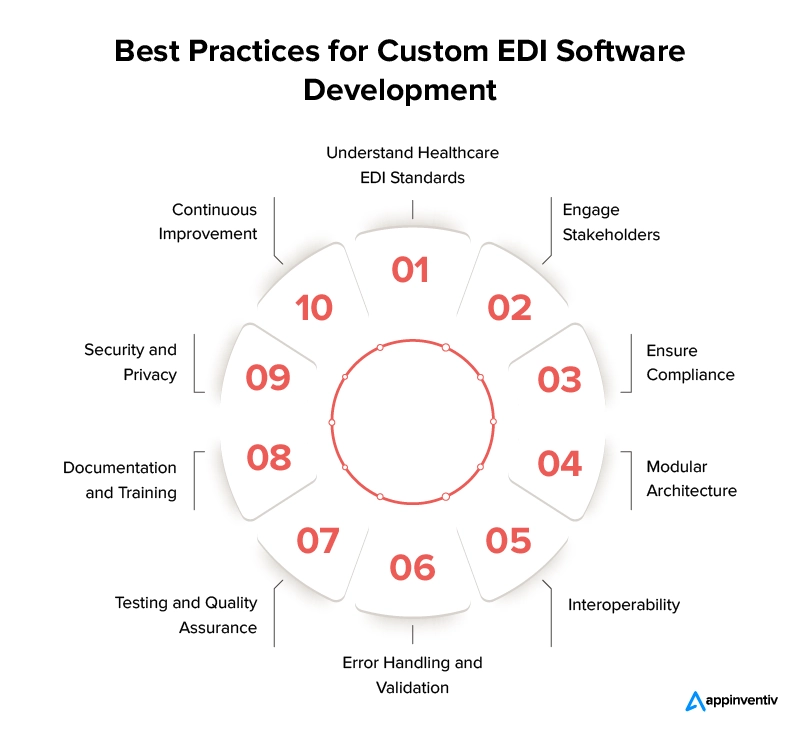
Zrozumienie standardów EDI w służbie zdrowia
Zapoznaj się ze standardami EDI specyficznymi dla opieki zdrowotnej, takimi jak HIPAA, X12 i HL7 (poziom siódmy zdrowia). Normy te definiują formaty i struktury wymiany danych związanych z opieką zdrowotną i są niezbędne dla interoperacyjności i zgodności.
Nawiąż współpracę z doświadczoną firmą z branży technologii medycznych
Współpraca z profesjonalną firmą zajmującą się tworzeniem oprogramowania dla branży medycznej w celu opracowania dostosowanych rozwiązań zgodnych ze standardami EDI to jedna z najważniejszych decyzji, jakie może podjąć Twoja firma. Biegłość tej firmy technologicznej może pomóc Twojemu zespołowi zoptymalizować operacje, wzmocnić interoperacyjność, przestrzegać zgodności z przepisami i zapewnić bezproblemową wymianę danych, skutecznie spełniając dynamiczne potrzeby branży opieki zdrowotnej.
Angażuj zainteresowane strony
Zaangażuj zainteresowane strony, w tym świadczeniodawców, płatników i organy regulacyjne na wczesnym etapie opracowywania. Zrozum ich potrzeby, wyzwania i wymagania prawne, aby odpowiednio dostosować oprogramowanie EDI.
Zapewnienia zgodności
Zgodność z przepisami dotyczącymi opieki zdrowotnej, zwłaszcza HIPAA, jest sprawą najwyższej wagi. Upewnij się, że oprogramowanie EDI jest zgodne ze standardami prywatności, bezpieczeństwa i integralności transakcji HIPAA. Wdrażaj niezawodne mechanizmy szyfrowania, uwierzytelniania i kontroli dostępu, aby chronić wrażliwe dane.
Architektura modułowa
Zaprojektuj oprogramowanie o architekturze modułowej, która zapewnia skalowalność, elastyczność i łatwość konserwacji. Podziel system na komponenty lub moduły wielokrotnego użytku, które można niezależnie opracowywać, testować i wdrażać. Ułatwia to przyszłe ulepszenia i aktualizacje.
Interoperacyjność
Zapewnij interoperacyjność z systemami i platformami opieki zdrowotnej, takimi jak systemy EHR, oprogramowanie do zarządzania praktyką i systemy wymiany informacji zdrowotnych (HIE). Obsługuje standardowe protokoły wymiany i integracji danych, takie jak interfejsy HL7.
Obsługa błędów i walidacja
Wdrażaj niezawodne mechanizmy obsługi błędów i sprawdzania poprawności danych, aby wykrywać i usuwać brakujące lub nieprawidłowe dane, błędy formatu i naruszenia zgodności. Podaj zrozumiałe komunikaty o błędach i dzienniki, aby pomóc w rozwiązywaniu problemów.
Testowanie i zapewnienie jakości
Testowanie i zapewnienie jakości to istotne aspekty cyklu życia oprogramowania EDI. Dokładne testy zapewniają niezawodność, dokładność i wydajność oprogramowania. Obejmuje to testowanie scenariuszy wymiany danych w różnych warunkach, w tym przy dużych obciążeniach i przypadkach brzegowych. Ponadto należy przeprowadzić testy zgodności, aby potwierdzić przestrzeganie standardów branżowych.
Dokumentacja i szkolenia
Opracuj kompleksową dokumentację, w tym podręczniki użytkownika, specyfikacje techniczne i przewodniki wdrożeniowe, aby pomóc użytkownikom w konfigurowaniu, integracji i używaniu oprogramowania EDI. Zapewnij szkolenia i zasoby wsparcia, które pomogą użytkownikom efektywnie poruszać się po systemie.
Bezpieczeństwo i prywatność
Bezpieczeństwo i prywatność powinny być traktowane priorytetowo w całym procesie tworzenia oprogramowania. Wdrażaj kontrolę dostępu opartą na rolach, szyfrowanie danych, ścieżki audytu i inne środki bezpieczeństwa, aby chronić wrażliwe dane dotyczące opieki zdrowotnej przed nieautoryzowanym dostępem, ujawnieniem lub manipulacją.
Ciągłe doskonalenie
Przyjmij kulturę ciągłego doskonalenia i iteracji. Obejmuje to zbieranie informacji zwrotnych od użytkowników i interesariuszy, monitorowanie wydajności systemu i wskaźników użytkowania oraz uwzględnianie wyciągniętych wniosków w przyszłych iteracjach oprogramowania. Bądź na bieżąco z pojawiającymi się technologiami i zmianami regulacyjnymi wpływającymi na medyczne EDI.
Jak zapewnić zgodność systemu opieki zdrowotnej z EDI
Przyjrzyjmy się procesowi zapewniania zgodności systemu opieki zdrowotnej z EDI, zapewniając bezproblemową elektroniczną wymianę danych przy jednoczesnym przestrzeganiu przepisów i standardów branżowych.
Ocena infrastruktury systemowej i procesu
Ocena obecnej infrastruktury i procesów operacyjnych w systemie opieki zdrowotnej pomaga zidentyfikować luki i obszary wymagające poprawy. Ocena ta stanowi podstawę do wdrożenia niezbędnych zmian w celu skutecznego osiągnięcia zgodności z EDI.
Integracja oprogramowania obsługującego EDI
Wybór i integracja rozwiązań programowych obsługujących funkcjonalności EDI jest kluczowa dla płynnej wymiany danych. Systemy te powinny być w stanie obsługiwać formaty i protokoły EDI, zapewniając jednocześnie kompatybilność z istniejącą infrastrukturą. Integracja usprawnia procesy i ułatwia sprawną komunikację pomiędzy interesariuszami opieki zdrowotnej.
Szkolenie personelu w zakresie protokołów EDI
Edukacja personelu w zakresie protokołów i procedur EDI jest niezbędna do pomyślnego wdrożenia i przestrzegania standardów zgodności. Programy szkoleniowe pracowników powinny obejmować takie tematy, jak bezpieczeństwo danych, metody transmisji, obsługa błędów i wymogi regulacyjne. Wyposażenie kadry w niezbędną wiedzę i umiejętności zapewnia sprawne funkcjonowanie procesów EDI w systemie opieki zdrowotnej.
Bieżący monitoring zgodności
Ustanowienie procesów ciągłego monitorowania i oceny ma kluczowe znaczenie dla utrzymania zgodności z EDI w czasie. Regularne audyty i przeglądy pomagają zidentyfikować wszelkie niezgodności lub obszary wymagające poprawy. Zachowując czujność i proaktywność, systemy opieki zdrowotnej mogą szybko stawić czoła wyzwaniom i zapewnić długoterminową zgodność ze standardami i przepisami EDI.
Wzmocnienie opieki zdrowotnej dzięki Appinventiv: tworzenie najnowocześniejszych rozwiązań w zakresie oprogramowania EDI
Appinventiv, lider w tworzeniu oprogramowania dla opieki zdrowotnej, specjalizuje się w tworzeniu niestandardowych rozwiązań oprogramowania EDI dostosowanych specjalnie do Twojej firmy. W naszym podejściu priorytetem jest skrupulatne przestrzeganie wymogów regulacyjnych i standardów branżowych. Skrupulatnie identyfikujemy i integrujemy zasady i protokoły EDI istotne dla każdego projektu poprzez kompleksowe planowanie projektu, zapewniając płynną zgodność przez cały czas rozwoju.
Nasz doświadczony zespół projektuje i wdraża rozwiązania programowe płynnie integrujące się z istniejącymi systemami opieki zdrowotnej, umożliwiające bezpieczną i efektywną wymianę danych. Wykorzystując innowacyjną technologię i niezachwiane zaangażowanie w przestrzeganie przepisów, umożliwiamy organizacjom opieki zdrowotnej usprawnianie operacji i poprawę opieki nad pacjentami dzięki naszym niestandardowym rozwiązaniom oprogramowania EDI.
Skontaktuj się z naszymi ekspertami, aby wypromować swoją markę dzięki najnowocześniejszym rozwiązaniom do tworzenia aplikacji mobilnych.
Często zadawane pytania
Pyt. Jaki jest koszt wdrożenia EDI w służbie zdrowia?
O. Wdrożenie EDI w służbie zdrowia może kosztować od 30 000 do 250 000 dolarów lub więcej, w zależności od czynników, takich jak złożoność systemu, opłaty licencyjne za oprogramowanie, wydatki na sprzęt, koszty szkolenia personelu, bieżące wsparcie i opłaty za utrzymanie oraz potencjalne wydatki na audyt zgodności.
P. Jaką rolę odgrywają transakcje HIPAA EDI w zapewnianiu bezpiecznej wymiany informacji dotyczących opieki zdrowotnej?
A. Transakcje HIPAA EDI ułatwiają bezpieczną elektroniczną wymianę informacji dotyczących opieki zdrowotnej, zapewniając jednocześnie zgodność ze standardami prywatności i bezpieczeństwa określonymi w ustawie o przenośności i odpowiedzialności w ubezpieczeniach zdrowotnych.
P. Jak długo trwa tworzenie oprogramowania do elektronicznej wymiany danych w służbie zdrowia?
O. Harmonogram tworzenia oprogramowania do elektronicznej wymiany danych (EDI) w służbie zdrowia różni się w zależności od złożoności, wymagań i dostosowania. Jednak opracowywanie, testowanie i wdrażanie trwa zwykle od kilku miesięcy do roku lub dłużej.
P. Czy możesz podać przykłady EDI w służbie zdrowia, aby zilustrować, jak to działa?
A. Przykłady EDI w opiece zdrowotnej obejmują usprawnione składanie i przetwarzanie roszczeń, w ramach których świadczeniodawcy elektronicznie przesyłają roszczenia do firm ubezpieczeniowych, obejmując informacje o pacjencie, kody diagnozy, kody procedur i szczegóły rozliczeń. Ponadto firmy ubezpieczeniowe przesyłają awizo przelewu elektronicznego (ERA) z powrotem do podmiotów świadczących opiekę zdrowotną za pośrednictwem EDI, podając szczegółowo status płatności lub odmowy roszczenia.

